Syndrome ou séquence de Pierre Robin (SPR)
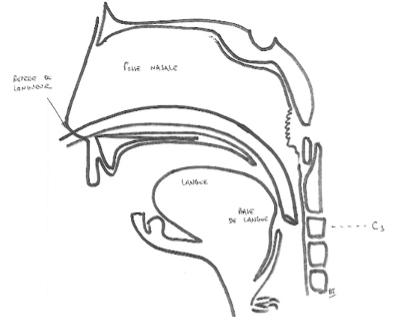
La séquence de Pierre Robin est une association rare et complexe d'anomalies bucco-faciales affectant 1 naissance sur 10 000.
Elle associe :
- un rétrognathisme (menton en arrière)
- une glossoptose (langue basculée vers l'arrière)
- +/- une fente vélopalatine postérieure
- +/- des difficultés respiratoires obstructives néonatales
Elle peut être :
- isolée
- associée à un syndrome connu (Pierre Robin syndromique)
- associée à un ensemble malformatif non étiqueté (Pierre Robin associé)
10 à 15 % des séquences de Pierre Robin isolées sont familiales et peuvent, dans ce groupe, être liées à des mutations en amont d'un gène (Sox 9) qui est impliqué, entre autres, dans le développement embryonnaire de la mandibule (mâchoire inférieure).
Les difficultés néonatales des enfants atteints sont essentiellement liées à leurs troubles alimentaires et respiratoires :
-
déficit de la succion-déglutition
-
reflux gastro-œsophagien
-
obstruction des voies aériennes supérieures du fait de la position postérieure de la langue et de l'hypotonie glosso-pharyngo-laryngée.
Ces troubles fonctionnels peuvent nécessiter des soins techniques importants au cours de la première année.
Les troubles s'améliorent progressivement au cours des deux premières années de vie.
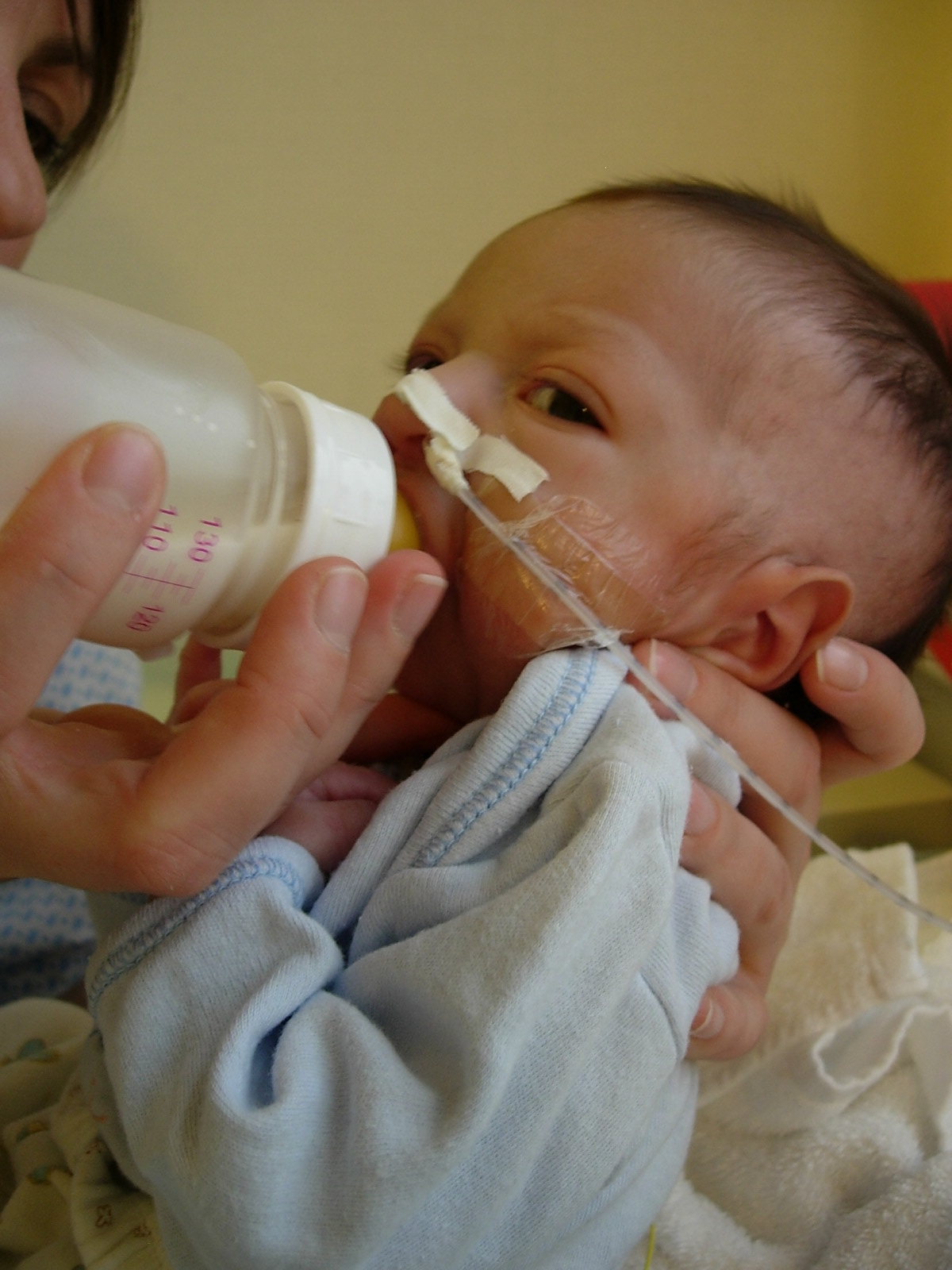
Crédit photo : Service de pédiatrie générale de l'hôpital Necker - Enfants malades
Près de la moitié des enfants nés avec une séquence de Pierre Robin ont une ou plusieurs malformations associées et un diagnostic global qui peut impacter leur pronostic développemental.
A l'inverse, lorsque la séquence de Pierre Robin est isolée ou intégrée à un syndrome de Stickler (anomalie génétique du collagène responsable d'une séquence de Pierre Robin, d'une myopie et d'une dysplasie osseuse), le pronostic cognitif est bon.
Le parcours de soins de ces enfants est long, avec un suivi pluridisciplinaire : pédiatrique, respiratoire, ORL, chirurgical maxillo-facial, orthophonique, génétique, ophtalmologique, etc. selon les cas.
Les enfants pris en charge au sein du réseau SPRATON sont, en règle générale, admis dès la naissance dans un service de pédiatrie ou de néonatalogie pour des difficultés respiratoires ou alimentaires qui entravent leur autonomie et leur retour à domicile.
Il faut alors d’une part, évaluer la gravité de cette atteinte fonctionnelle, et d'autre part, avec une urgence différée, préciser le caractère isolé ou non de la SPR, chercher d’autres malformations et/ou troubles sensoriels, afin d'établir un diagnostic.
Le parcours de soins a donc un objectif double : bien préciser le diagnostic global (pédiatre et généticien) et accompagner les enfants dans chaque spécialité dont il a besoin (ORL, chirurgie maxillo-faciale, orthophonie, orthodontie, pneumopédiatre spécialiste du sommeil ….)
Des enfants plus âgés, voire des adultes, peuvent être adressés pour avoir un avis d’expert sur un des syndromes fréquemment rencontrés dans le réseau ou des conseils de prise en charge plus spécialisée (orthodontie, orthophonie, chirurgie, etc.)

Protocole National de Prise en Charge néonatale de la Séquence de Pierre Robin
par le Pr Véronique Abadie, CRMR SPRATON, Paris
Webinaire " une fente palatine pas comme les autres : focus sur les 1000 premiers jours ", 12/01/2023
La prise en charge hospitalière d'une séquence de Pierre Robin
Si le diagnostic n’a pas été suspecté avant la naissance, en constatant les signes oro-faciaux précédemment cités, le pédiatre de la maternité dans laquelle votre enfant est né va suspecter une séquence de Pierre Robin, et va vous orienter vers le CHU de votre région afin d'effectuer les examens complémentaires et confirmer ce diagnostic.
Séquence de Pierre Robin : un diagnostic à ne pas manquer
par le Pr Guillaume Captier, CCMR SPRATON de Montpellier
Webinaire " une fente palatine pas comme les autres : focus sur les 1000 premiers jours ", 12/01/2023
Quel bilan et que dire aux parents devant un diagnostic de Séquence de Pierre Robin ?
par le Pr Caroline François, CCMR SPRATON de Reims
Webinaire " une fente palatine pas comme les autres : focus sur les 1000 premiers jours ", 12/01/2023
Document pour les maternités
"Un petit menton, une fente postérieure, un trouble de succion... Et si c’était un syndrome de Pierre Robin ?"
Une fois la séquence de Pierre Robin identifiée par les pédiatres du CHU, ou directement de la maternité, vous allez être dirigé vers le centre expert du réseau SPRATON (CCMR = Centre de Compétence Maladies Rares « Syndrome de Pierre Robin et Troubles de la succion-déglutition congénitaux ») le plus proche de votre domicile.
Une fois entré dans ce parcours, une équipe pluridisciplinaire prendra en charge votre enfant dans les diverses étapes de son développement et sera à votre disposition pour répondre à toutes vos interrogations. Cela comprend, entre autres, les professionnels de pédiatrie, d'ORL, de chirurgie maxillo-faciale, de ventilation non invasive, d’ophtalmologie, de génétique...
"Parcours de soins d'un enfant né avec une séquence de Pierre Robin"
Carte d'urgence

Mais pas que ...
En complément des professionnels de santé, les Associations de parents sont aussi des ressources primordiales dans ce parcours semé d'embuches.
D'une part, elles peuvent vous permettre de vous soutenir tout au long du processus, par le biais d'échanges ou de conseils. D'autre part, elles font le lien avec la Filière de Santé Maladies Rares TETECOU et les centres experts nationaux (Réseau du CRMR SPRATON)
L'Association "Tremplin, syndrome de Pierre Robin et syndromes associés" est, par exemple, très impliquée auprès des professionnels et des familles.
Dans le cadre de la prise en charge de la séquence de Pierre Robin, l'équipe médicale est susceptible d'avoir recours à différents traitements afin d'améliorer la qualité de vie de votre enfant.
Les moyens utilisés ci-dessous ne sont pas exhaustifs mais il s'agit de vous présenter les plus utilisés.
Les traitements de l'obstruction ventilatoire
- Le couchage ventral
Le couchage dorsal systématique a permis de réduire de moitié l’incidence de la mort subite inexpliquée du nourrisson (MSIN).
Bien que déconseillé pour l’ensemble des bébés, le couchage en position ventrale peut être préférable pour certains enfants, en particulier ceux qui ont une glossoptose (chute de la langue en arrière), une hypotonie des voies aériennes supérieures, une pharyngomalacie, une laryngomalacie et/ou une séquence de Pierre Robin.
Il permet à ces bébés de mieux respirer et peut donc être prescrit à domicile à condition de respecter des précautions de couchage et de transport en voiture (cf fiches spéciales ci-dessous) ou d’avoir un oxymètre de pouls à domicile (appareil de surveillance de l’oxygénation).
Exploration et prise en charge de l'obstruction respiratoire dans la séquence de Pierre Robin
par le Dr Lauriane Coutier, CCMR SPRATON de Lyon
Webinaire " une fente palatine pas comme les autres : focus sur les 1000 premiers jours ", 12/01/2023
- La Pression Positive Continue
La pression positive continue (PPC) chez l’enfant est réalisée par l'équipe d'exploration du sommeil et de Ventilation Non Invasive (VNI). Elle consiste en la délivrance d’une pression d’air dans les voies aériennes supérieures (nez, pharynx, larynx et trachée) par un petit masque posé sur le nez, afin de les maintenir ouvertes pendant la respiration.
Ce traitement est indiqué dans le syndrome d’apnées obstructives du sommeil (SAOS) qui est une pathologie caractérisée par une fermeture plus ou moins complète des voies aériennes supérieures pendant le sommeil. Ce traitement est donc utilisé pendant le sommeil (pendant la nuit et la sieste chez le très jeune enfant). Ce traitement est destiné à être réalisé au domicile, pour que l’enfant puisse mener une vie la plus normale possible. Il doit pouvoir respirer seul quand il est réveillé.
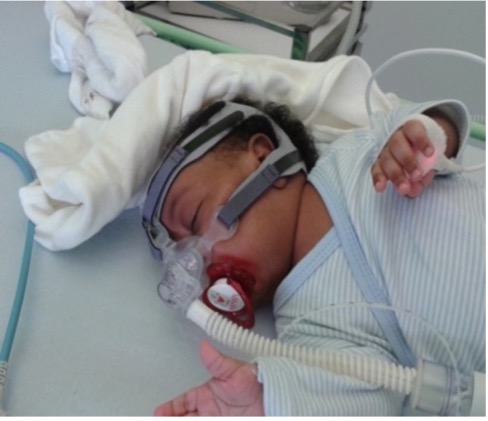
 Crédit : Cassandra Vion
Crédit : Cassandra Vion
Cette pression positive continue peut aussi être assurée par un système de lunette nasale à oxygène dans lesquelles passe un haut débit d’air
OPTIFLOW = lunette à haut débit
- La sonde naso-pharyngée
Certains bébés ne tolèrent pas bien le masque de VNI (Ventilation Non Invasive) ou ont besoin d’une aide respiratoire quand ils sont réveillés, certaines équipes utilisent même cette stratégie de première intention quand la glossoptose est le seul obstacle ventilatoire
Cela consiste à mettre dans le nez du bébé une sonde (un tuyau) qui descend jusqu’au pharynx, juste en dessous de la base de langue, pour éviter qu’elle ne vienne en arrière se coller contre la paroi pharyngée postérieure. Cette sonde est mise en place par un ORL, laissée en place en permanence et changée par les infirmières puis par les parents une fois par semaine.
Le système de fixation n’est pas toujours simple.
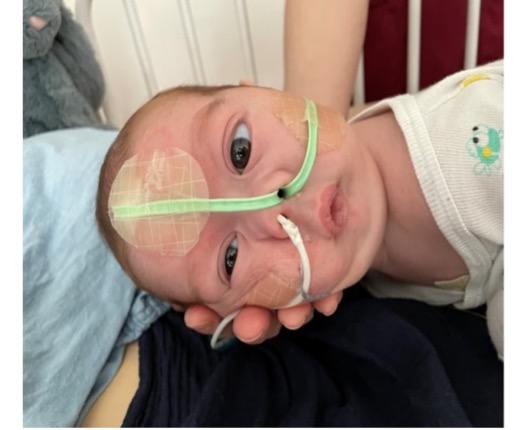
- La TPP (Tübingen Palatal Plate), plaque palatine à prolongement pré-épiglottique
La plaque palatine de Tübingen (TPP/Tübingen Palatal Plate ou PEBP/Pre-Epiglottic Baton Plate) est une approche thérapeutique centrée sur une orthèse orthodontique (appareil dentaire). Elle porte le nom de la ville allemande où elle a été mise au point il y a près de 25 ans.
En France, cette technique de prise en charge de l'obstruction respiratoire a été récemment développée et est proposée dans deux centres SPRATON (Necker et Nantes) où les équipes ont été formées sur place à Tübingen.
Le centre constitutif SPRATON de Lyon a le projet de se former pour mettre en place et proposer ce traitement.
Ce dispositif, peu invasif est composé d'une plaque palatine (a) qui recouvre le palais, d'une extension vélaire (b) de longueur individuelle qui ramène la langue vers l'avant et d'arcs de fixation extra-orale (c) qui permettent le maintien du dispositif.
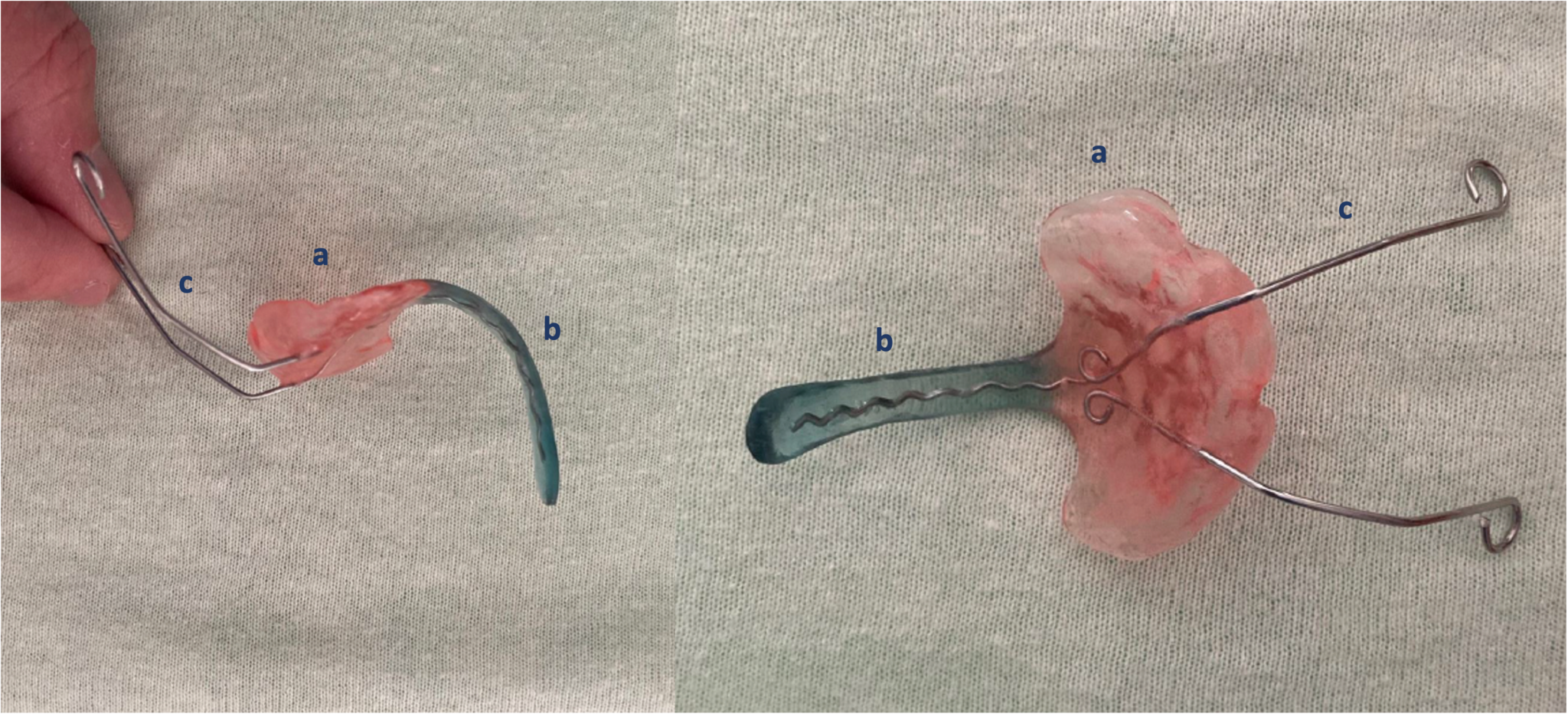
Pour les enfants atteints de la séquence de Pierre Robin, la TPP permet :
-
de libérer les voies aériennes
-
d'améliorer la croissance mandibulaire
Ce dispositif présente plusieurs avantages, notamment une bonne tolérance clinique, une éducation parentale facile (pour l'entretien et le changement de la plaque) et une durée de traitement courte (3 à 6 mois).
La plaque est fabriquée sur mesure. Sa fabrication nécessite différentes étapes afin qu'elle soit adaptée au mieux à l'enfant : prise d'empreinte (manuelle ou digitale), confection de prototypes, élaboration de la plaque définitive, essais, corrections et positionnement...
La mise en place d'une TPP nécessite une approche pluridisciplinaire (néonatologiste, pédiatre, ORL, chirurgien maxillo-facial, prothésiste, orthodontistes, spécialiste du sommeil/VNI...) et ne peut être effectuée que dans les centres qui prennent en charge un nombre d'enfants (atteints de la séquence de Pierre Robin) conséquent.
Qu'est-ce que la TPP ?
Protocole de changement d'une TPP en conditions réelles
Par le Dr Agnès Giuseppi, pédiatre néonatalogiste, CRMR SPRATON Necker. Avec la précieuse participation de Roméo et de sa maman.
Extrait de "Robin learning "
Le traitement des troubles de l'alimentation
Les bébés qui ont une séquence de Pierre Robin ont quasiment tous des difficultés à téter, aucun ne peut être alimenté au sein.
Une majorité nécessite un soutien nutritionnel avec une sonde nasogastrique.
Néanmoins, plusieurs techniques permettent de faciliter la succion et d’optimiser la prise des biberons.
L’enjeu de l’oralité dans la séquence de Pierre Robin : la vision et l’expérience de l’orthophoniste
par Mme Prescillia Pozard, CCMR SPRATON de Lyon
Webinaire " une fente palatine pas comme les autres : focus sur les 1000 premiers jours ", 12/01/2023
Moyens de facilitation de la succion
- Les outils : biberons, tétines , texture du lait
Biberons : pour faciliter la prise des biberons, il faut choisir un outil qui nécessite le moins de pression négative et d’effort de succion à savoir :
- soit une tétine de caoutchouc souple, voire vieillie (passée au lave-vaisselle) sur un biberon classique, et bien fendue (soit tétine 2eme âge, soit trou agrandi)
- soit un biberon Haberman de Médéla qui est composé d’un sas en silicone sur lequel on peut appuyer doucement pendant que l’enfant tête
- soit un biberon playtex à sac mais hors de prix en France
Texture : Le lait peut être épaissi afin d’une part d’en augmenter la teneur en calories et d’autre part éviter un écoulement trop rapide à travers une tétine largement fendue
- La position pendant le biberon
Votre bébé doit dormir bien droit, la tête dans l’axe du corps pour éviter qu’il ne s’endorme trop vite au cours du biberon, qu’il ait le larynx bien fermé.
Retrouvez des conseils, des infos et des outils sur les difficultés alimentaires de votre enfant sur le site 
- Les stimulations oro-faciales avant les repas
Les massages faciaux ont des vertus de détente, de désensibilisation, de plaisir et peut-être de fonction favorisant la croissance de la mandibule.
Ils peuvent aider les bébés dont la succion n’est pas optimale.
Les stimulations oro-faciales dans la prise en charge néonatale des séquences de Pierre Robin et syndromes apparentés.
La Nutrition Entérale (NE)
La Nutrition Entérale (NE) consiste à apporter une alimentation liquide adaptée aux besoins de l'enfant directement dans l’estomac par l'intermédiaire d'une sonde. Elle est indiquée lorsque l'alimentation orale est insuffisante ou impossible dans le but :
-
d'augmenter l'apport calorique journalier et favoriser la croissance
-
de pallier à une incapacité partielle ou totale de l'enfant à s'alimenter par voie orale
-
d'éviter les fausses routes
-
d'éviter l'aggravation d'une insuffisance respiratoire par la prise des biberons
La nutrition entérale n'est envisageable que si l'intestin est fonctionnel. Elle est toujours débutée à l'hôpital, puis les parents sont formés aux soins s’ils souhaitent prendre en charge leur enfant à domicile.
En fonction de l'âge et de la durée de l'alimentation, on choisira :
-
Une sonde nasogastrique pour une alimentation de courte durée (moins de 6 mois), pour les enfants SPR, jusqu’au premier temps de la chirurgie de la fente palatine
-
Une gastrostomie pour une alimentation au long cours
Protocole National de Diagnostic et de Soins "Sevrage de la nutrition entérale de votre enfant"

Gastrostomie
Certains bébés ont besoin de leur sonde nasogastrique au-delà de 6 mois, et commencent à mal la tolérer. Ils l’arrachent souvent, la peau des joues est très irritée et il faut envisager un autre mode de soutien nutritionnel.
Certains enfants ont un retard des acquisitions psychomotrices importants et ont du mal à se mettre à une alimentation de grand, ils ont besoin de temps.
D'autres ont un reflux gastro-oesophagien majeur, mal contrôlé par les traitements médicaux et on envisage une chirurgie anti-reflux.
Dans tous ces cas de figure, une gastrostomie d’alimentation peut être nécessaire. Il s’agit de mettre en place sous anesthésie générale, un petit bouton qui va de l’extérieur dans l’estomac directement à travers la peau.
Un petit ballonnet l’empêche de sortir.
On laisse le bouton en place tant que l’enfant a besoin d’un complément nutritionnel.
La réparation de la fente palatine
La fente palatine est opérée en un ou deux temps entre 6 et 18 mois de vie selon un protocole variable en fonction des équipes.
La chirurgie du palais dans la Séquence de Pierre Robin, cela consiste en quoi ?
par le Dr Véronique Soupre, CRMR MAFACE et SPRATON, Paris
Webinaire " une fente palatine pas comme les autres : focus sur les 1000 premiers jours ", 12/01/2023
Illustrations réalisées par Cassandra Vion, illustratrice scientifique et médicale www.cassandravion.com. Droits cédés exclusivement pour le site internet de la Filière de Santé Maladies Rares de la Tête, du Cou et des Dents (TETECOU) et de ceux de ses centres de référence (CRANIOST, MAFACE, MALO, SPRATON) qu’il héberge

















